2020年10月,亚太肝脏研究学会(APASL)发布了代谢相关脂肪性肝病(MAFLD)的诊断和管理指南,MAFLD是全球范围内肝病的主要原因,影响了全球近1/4的人口。本文主要针对MAFLD的诊断和管理提供指导建议,内容涉及MAFLD的诊断,筛查,评估和治疗。
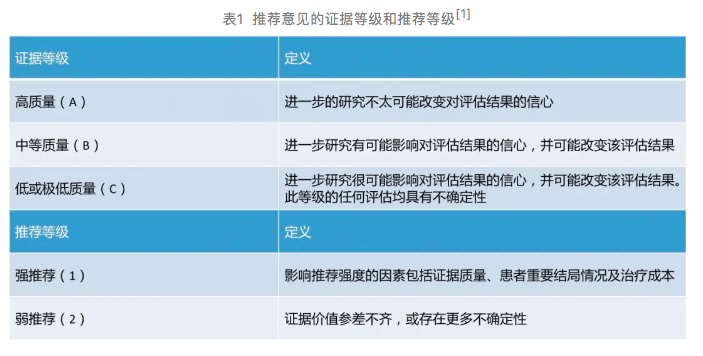
本指南推荐意见的证据等级和推荐等级改编自推荐分级的评估、制订与评价(GRADE)系统(表1)。
过去20年的大量研究明确地表明,非酒精性脂肪性肝病(NAFLD)是一种系统性代谢紊乱的肝脏表现,实际上是一种代谢性疾病。所以,学术界提出了采用“MAFLD”取代现有命名“NAFLD”的立场声明。
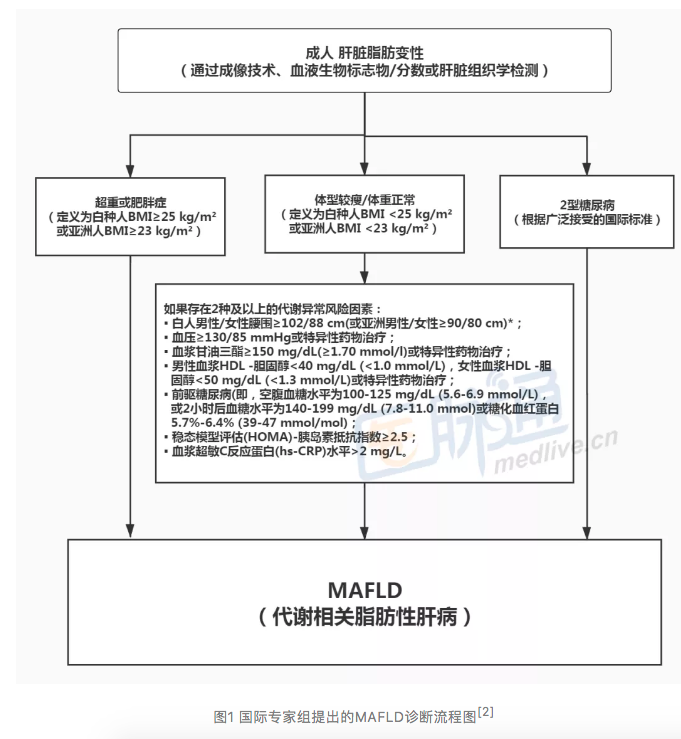
专家们提出的新定义明确地将这种疾病归为代谢紊乱性疾病,其诊断需要满足下列三点之一:超重或肥胖、2型糖尿病、体型较瘦/体重正常但伴有代谢紊乱(图1)。
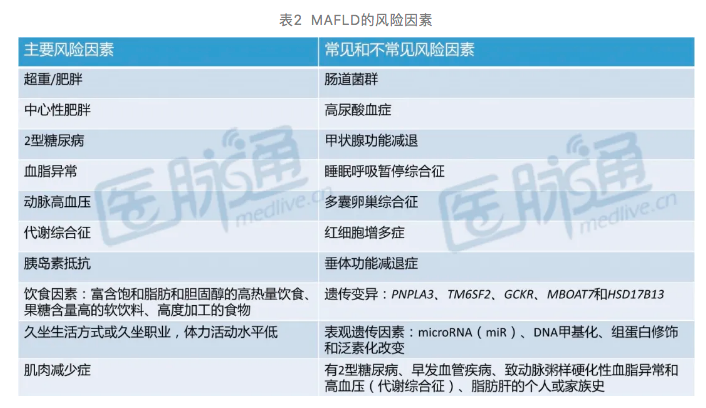
亚洲人群的MAFLD风险因素与西方人群相似(表2)。
是否应对高风险人群进行MAFLD筛查?
高危人群(如超重/肥胖、2型糖尿病和代谢综合征患者)应考虑通过超声筛查MAFLD(A1)。
MAFLD患者应评估有无其他代谢综合征组分,并给予相应治疗(A1)。
MAFLD患者应接受生活方式干预的建议和支持,以降低代谢和心血管事件的风险,并解决脂肪肝(A1)。
1.非侵入性检查
推荐腹部超声作为MAFLD影像学检查的一线诊断方法,此法通常情况下足以检测肝脂肪变性(A1)。
成像模式如果可用,通过振动控制瞬时弹性成像(VCTE)测量的受控衰减参数(CAP)可能比超声检查更敏感。如果成像模式不可用或不可行(如在大型流行病学研究中),血清生物标志物和评分(如脂肪肝指数)可作为诊断脂肪变性的替代方法(B2)。
基于磁共振成像的技术(如MRI-PDFF和质子MRS)是定量肝脏脂肪的金标准,但不推荐将其作为早期临床试验的常规可用工具(A1)。
目前尚无诊断脂肪性肝炎的可靠生物标志物,肝活检仍是评估脂肪性肝炎的首选检测方法(A1)。
可通过非侵入性工具、VCTE或剪切波弹性成像测量肝脏硬度、血液生物标志物和纤维化评分或其序贯组合评分,排除显著或晚期肝纤维化风险(A2)。
通过肝脏硬度测量和/或血清生物标志物/评分诊断显著或晚期肝纤维化的准确度较差,需根据临床情况进一步行肝活检确认(B2)。
2.肝活检
疑似MAFLD患者的肝活检适应症(A1):
存在双重病因,其他检查不能确诊和评估疾病情况。
非侵入性检查呈现不确定或不一致的结果。
处于胆囊切除术和减肥手术期间。
应用于已获得批准的临床研究。
缺乏典型组织学特征且符合以下标准的肝硬化患者应考虑患有MAFLD相关肝硬化:
既往或目前存在符合MAFLD诊断标准的代谢异常风险因素(图1),且至少符合以下条件之一:
既往肝活检证实存在MAFLD*。
既往肝脏影像学检查显示脂肪变性*(B2)。
*应考虑既往饮酒史,以评估患者是否同时存在酒精使用障碍。
1.调整饮食和生活方式
建议MAFLD患者通过结构化方案改变生活方式,向健康饮食和规范化体力活动转变(C2)。
无脂肪性肝炎或纤维化的患者应接受健康饮食和体力活动指导,无需对肝病进行药物治疗(B2)。
超重/肥胖和非肥胖MAFLD均可从体重减轻中获益。对超重/肥胖患者而言,体重减轻7%~10%是大多数生活方式干预的目标,并可改善肝酶和组织学(B1)。
饮食调整应考虑能量限制,并去除MAFLD的诱因(加工食品、果糖含量高的食品和饮料)。建议采用地中海式饮食(B1)。
饮食和运动相结合的策略在使肝酶水平正常化、减少肝脏脂肪含量和改善组织学病变方面更有效(B1)。
有氧运动和抗阻训练均能有效减少肝脏脂肪含量,应根据患者的喜好量身定制,以确保患者能够长期坚持。对于健身效果不佳的MAFLD患者,抗阻运动可能比有氧运动更具可行性(B2)。
2.减肥和代谢治疗
减肥(代谢)手术可减少肝脏脂肪含量,改善包括纤维化在内的MAFLD组织学病变(B1)。
由于肝硬化患者减肥(代谢)手术的术后并发症风险较高,应进行个体化评估(C1)。
无纤维化且代谢异常风险因素不恶化的患者,可每2~3年使用非侵入性评分联合肝脏硬度测量进行监测(C2)。
纤维化患者应每年使用非侵入性评分联合肝脏硬度测量进行监测(C2)。
肝硬化患者应每6个月接受一次监测,包括监测肝细胞癌(HCC)(A2)。
纤维化进展风险高的患者,除非已确诊为肝硬化,否则可每5年进行一次肝活检(C2)。
无论基线体重指数(BMI)如何,通过定期运动的生活方式干预可有效治疗MAFLD,并改善整体健康状况和代谢并发症(B1)。
生活方式改变(饮食干预、体力活动以及营养和心理咨询)是预防和治疗儿童MAFLD的唯一方法,但尚未证实此法可改善纤维化。目前尚无安全有效的治疗儿童MAFLD的药物(B1)。
控制糖尿病和肥胖可能对MAFLD相关HCC患者有益(B1)。
二甲双胍可能对合并2型糖尿病的MAFLD相关HCC患者有益(C2)。
血清白蛋白水平是疾病的预后因素,以蛋白质代谢为主的营养疗法对治疗MAFLD相关HCC患者具有重要意义(C2)。
部分MAFLD患者(经过选择适合肝移植)的移植后生存率与其他肝病患者相同。伴有失代偿性肝病或HCC的MAFLD患者应考虑进行肝移植(B1)。
MAFLD肝硬化患者已有心血管疾病的几率较高,应在移植前进行全面评估(B1)。
文献索引:
[1] Eslam M, Sarin SK, Wong VW, et al. The Asian Pacific Association for the Study of the Liver clinical practice guidelines for the diagnosis and management of metabolic associated fatty liver disease. Hepatol Int. 2020 Oct 01. doi: 10.1007/s12072-020-10094-2.
[2] Herbert Tilg, Maria Effenberger. From NAFLD to MAFLD: when pathophysiology succeeds. Nature Reviews Gastroenterology & Hepatology. 27 May 2020. https://doi.org/10.1038/s41575-020-0316-6.














